Questo articolo si propone come seconda parte di quello pubblicato il 13/07/2020 e consultabile al seguente link.
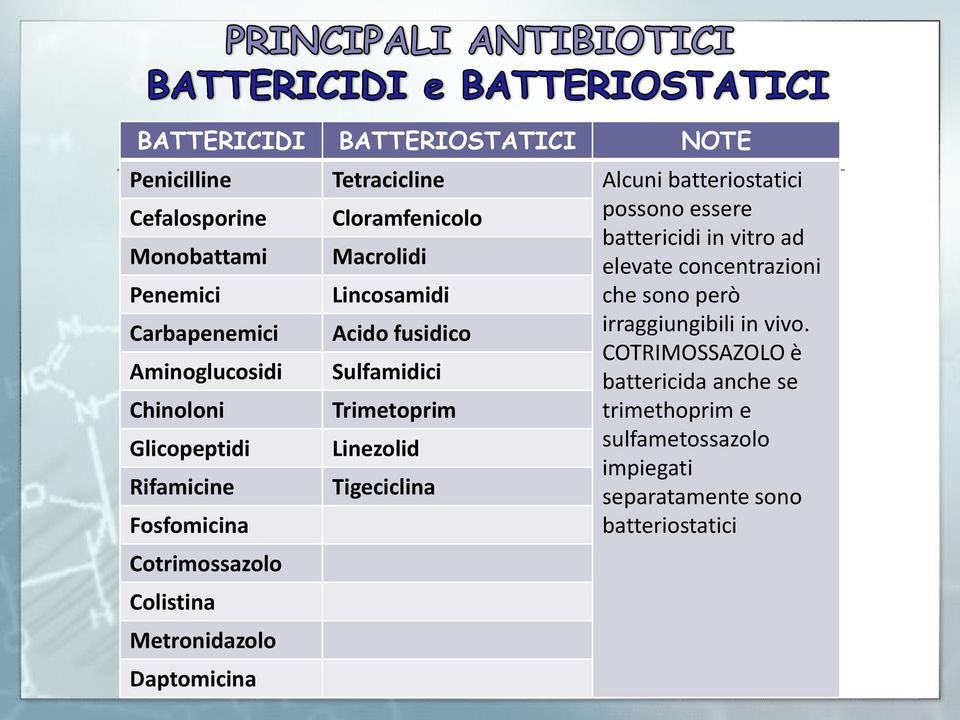
Le principali classi antibiotiche
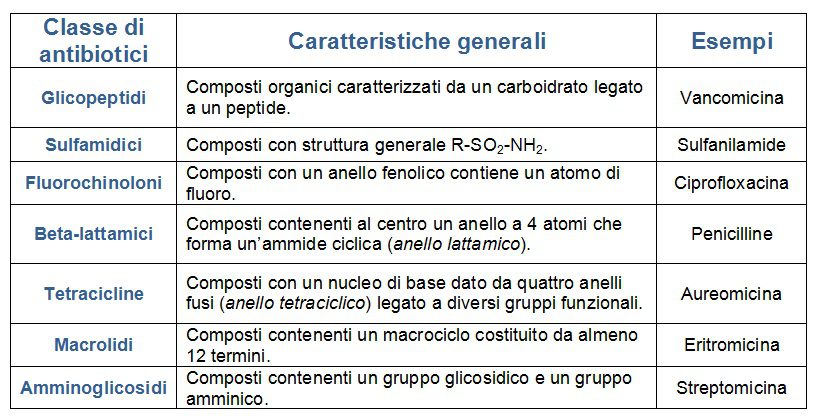
Gli antibiotici generalmente sono raggruppati in classi in base alla loro struttura chimica. È importante notare che antibiotici della stessa classe possono influire diversamente sull’organismo e possono essere efficaci su batteri diversi. Passiamo in rassegna le principali classi antibiotiche basandoci sul loro meccanismo d’azione.

- Antibiotici che inibiscono la sintesi della parete cellulare: β-lattamine (penicilline, cefalosporine, carpabenemi, monobattami), glicopeptidi, fosfomicina, cicloserina, polipeptidici (bacitracina);
- Antibiotici che ostacolano la sintesi proteica agendo sulla subunità 30S o 50S dei ribosomi: aminoglicosidi, tetracicline, cloramfenicolo, macrolidi, lincosamidi (clindamicina), streptogramine, ossazolidinoni (linezolid);
- Tipi di antibiotici che impediscono la replicazione e la trascrizione degli acidi nucleici: chinoloni, fluorochinoloni, rifamicine;
- Antibiotici che alterano le caratteristiche della membrana plasmatica: lipopeptidi, polipeptidici (polimixine);
- Una classe di antibiotici che agiscono come antimetaboliti e bloccano enzimi essenziali per il metabolismo batterico: sulfamidici, diaminopirimidine (trimetoprim).
Utilizzo terapeutico
In caso di infezioni batteriche, per assumere antibiotici, è necessaria una prescrizione medica, inoltre bisogna rispettare le dosi, la modalità e la durata della terapia indicata per ottenere i massimi benefici. Interrompere improvvisamente la terapia, o ridurre le dosi in seguito all’alleviarsi dei sintomi, è un errore grave, che comporta, in alcuni casi, il manifestarsi nuovamente dell’infezione.
Gli antibiotici possono anche essere utilizzati con uno scopo precauzionale, è il caso della profilassi antibiotica: terapia utilizzata per limitare l’insorgenza di infezioni a seguito di interventi chirurgici ad esempio a carico dell’occhio o in caso di impianto di protesi. La profilassi antibiotica è consigliata anche in caso di ferite destinate ad infettarsi, come morsi di animale o ferite venute a contatto con materiale fecale o terra.
Essi vengono somministrati anche a coloro sottoposti a chemioterapia antitumorale o con compromissioni del sistema immunitario, in quanto maggiormente soggetti alle infezioni.
Quando si manifestano infezioni gravi o causate da più di un batterio, si ricorre all’utilizzo di una combinazione di antibiotici.
Inoltre, gli antibiotici, nel nostro organismo, possono interagire con altre sostanze, come contraccettivi, riducendone l’efficacia, con l’alcool, inducendo malessere generale, o con altri tipi di farmaci il cui uso dovrebbe essere evitato o monitorato da un medico. In condizioni normali, l’uso degli antibiotici dovrebbe essere limitato ai soli casi di necessità; durante la gravidanza o l’allattamento è sconsigliato, ma sono utilizzati solo quando i benefici della terapia superano gli eventuali rischi. I farmaci più sicuri da assumere in gravidanza sono penicilline, cefalosporine ed eritromicina.
Diagnosi e prescrizione medica
Il medico per prescrivere un antibiotico deve considerare diversi fattori: lo stato del sistema immunitario del paziente, possibili allergie ed effetti collaterali, natura dell’infezione e costo del farmaco. Inoltre, affinché il trattamento con gli antibiotici sia efficace, bisogna considerare numerose componenti, tra cui: il livello di assorbimento del farmaco (che dipende anche dalle caratteristiche fisiche della persona), nonché la velocità con cui l’organismo elimina (metabolizza) il farmaco stesso.
In caso di particolari infezioni batteriche, il medico, prima di prescrivere uno specifico antibiotico, deve identificare il batterio o i batteri responsabili dell’infezione attraverso un esame microbiologico: l’antibiogramma.
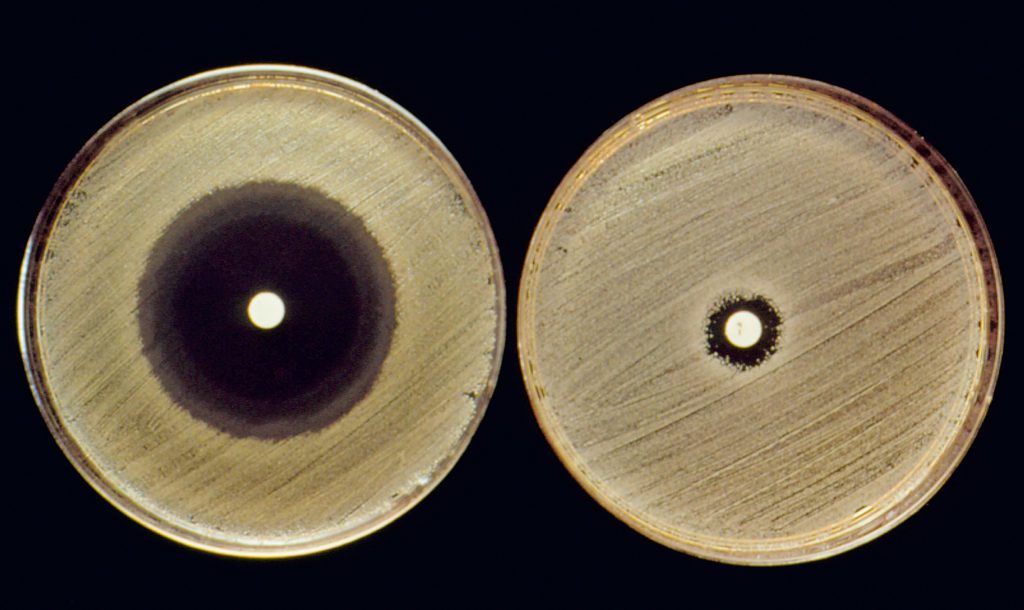
Si tratta di un esame per valutare la sensibilità dei batteri ad un determinato antibiotico. Esso si esegue su campioni di materiale biologico (sangue, urina, tessuti) prelevati dal paziente. Nell’attesa dei risultati del test, o in assenza di esami diagnostici, si procede con una terapia empirica, ossia una terapia antibiotica ad ampio spettro, volta a degradare il maggior numero di batteri.
Generalmente sono prescritti per almeno cinque giorni e somministrati per via orale o per iniezione (in vena o muscolo).
Effetti collaterali
Presentano diverse controindicazioni basate sul tipo di infezione, sull’età del paziente, sulle sue condizioni cliniche, ed alcuni antibiotici sono controindicati in pazienti già sottoposti ad un’altra terapia farmacologica. Infatti, possono indurre diversi effetti collaterali, tra i più comuni ricordiamo diarrea, nausea, vomito, gonfiore e dolore addominale, infezioni vaginali, perdita di appetito. Ciò si verifica solitamente in 1 persona su 10 e se gli effetti sono diversi da quelli elencati bisogna rivolgersi ad un medico.
Alcuni antibiotici, come le tetracicline, inducono invece fotosensibilità, ossia la cute diventa sensibile alla luce solare o a fonti di luce artificiale.
Una controindicazione comune a tutti gli antibiotici è l’ipersensibilità al principio attivo di uno specifico antibiotico, o ai principi attivi di altri antibiotici appartenenti alla stessa classe. In questo caso l’assunzione di determinati antibiotici può indurre reazioni allergiche moderate, estinguibili con l’uso di antistaminici, in altri casi vengono a manifestarsi reazioni allergiche gravi, ossia reazioni anafilattiche.
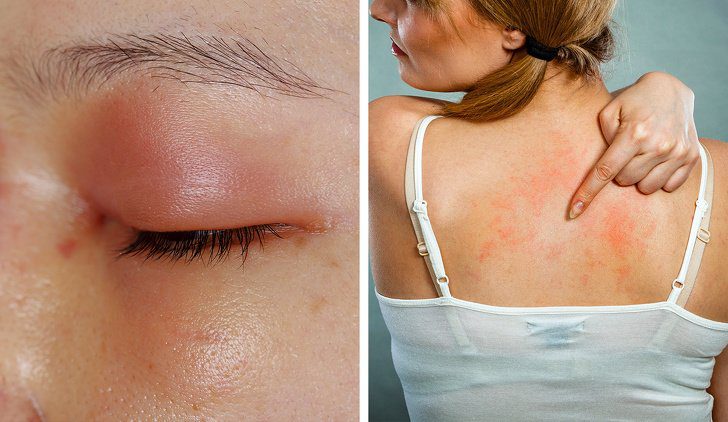
In caso di anafilassi bisogna chiedere un intervento medico.
A questo proposito è sempre utile leggere il foglietto illustrativo dei farmaci utilizzati per avere tutte le informazioni necessarie a riguardo.
E’ importante ricordare che un’eccessiva oppure una scorretta assunzione degli antibiotici causa molto spesso il fallimento della terapia farmacologica e può provocare l’insorgenza del fenomeno noto come antibiotico-resistenza.
Antibiotico-resistenza
Il loro utilizzo per contrastare le infezioni batteriche ha fatto sì che i batteri, a loro volta, adottassero delle contromisure biologiche, infatti essi col tempo diventano insensibili ad un antibiotico, il quale risulta totalmente inefficace. Questo fenomeno è noto con il nome di antibiotico–resistenza e costituisce uno dei più grandi problemi a livello globale.
Ciò che determina l’antibiotico-resistenza è dovuto a vari fattori quali assunzione del farmaco in dosi diverse da quelle prescritte, modalità di assunzione e durata della terapia non adeguate, ma soprattutto utilizzo troppo frequente degli antibiotici. È evidente come questo fenomeno renda ancora più difficile l’eliminazione di un’infezione.
Un esempio riguarda il batterio Staphylococcus aureus, che circa cinquant’anni fa era sensibile alla penicillina, nel tempo invece, è diventato immune all’antibiotico, ha sviluppato una forte resistenza grazie anche ad un enzima capace di disgregare l’antibiotico stesso.
Si parla inoltre di multi-resistenza, ossia resistenza di un batterio nei confronti di più farmaci.
I batteri per potersi difendere dall’utilizzo di antibiotici attuano meccanismi differenti come produzione di enzimi inattivanti l’antibiotico, adozione di nuove vie metaboliche per sostituire quelle che il farmaco interrompe, proteine di membrana che fungono da pompe di efflusso per poter espellere all’esterno l’antibiotico, alterazione del bersaglio e ridotta permeabilità cellulare. In definitiva vi è una vera e propria mutazione a livello genetico nei batteri che si trasmette alla progenie di una stessa specie o a specie diverse, incrementando lo sviluppo della resistenza batterica.
Tipi di resistenza
La resistenza che presentano i batteri può essere naturale o acquisita.
- La resistenza naturale è l’insensibilità, determinata geneticamente, di un microrganismo nei confronti di un antibiotico. È un tipo di resistenza immutabile nel tempo e che si manifesta in tutti i ceppi di una stessa specie batterica.
- La resistenza acquisita invece, è quando alcuni ceppi di una specie batterica, perdono la loro sensibilità nei confronti di un antibiotico, divenendo così resistenti.
La resistenza acquisita può essere a sua volta cromosomica o extra cromosomica.
- La resistenza cromosomica si verifica tramite una mutazione spontanea dell’informazione genetica che si trasmette verticalmente alla progenie.
- La resistenza extra cromosomica invece, prevede la trasmissione orizzontale di geni della resistenza (presenti su plasmidi o trasposoni) a microorganismi appartenenti anche a specie differenti. Si verifica principalmente mediante meccanismi di coniugazione.
A causa di questo fenomeno la ricerca tende ad impegnarsi nello sviluppo di nuovi farmaci per contrastare il maggior numero di infezioni batteriche. Negli ultimi anni l’industria farmaceutica ha bloccato la ricerca, in quanto la scoperta di nuovi antibiotici e la sperimentazione richiede molto tempo e denaro. Infatti, dal 2017 sono stati approvati solo due nuovi farmaci. Contemporaneamente il numero di infezioni che non vengono curate continua ad aumentare.
Come limitare il fenomeno
Come abbiamo già detto il fenomeno dell’antibiotico-resistenza è un problema di rilevanza mondiale e, uno studio dell’European Centre for Disease Prevention and Control (ECDC), ha dimostrato che nel 2015 in Europa si sono manifestati 671.689 casi di infezioni antibiotico-resistenti, e circa 33.110 decessi, un terzo dei quali verificatisi in Italia. A livello europeo, infatti, l’Italia, è il paese con i tassi più elevati di resistenza e multi-resistenza. È necessario che ci siano delle campagne per promuovere un uso limitato degli antibiotici.

Difatti, in Italia, è stato attivato il Piano Nazionale di Contrasto dell’Antibiotico-Resistenza (PNCAR) nel 2017 che prevede diversi ambiti di intervento tra cui la sorveglianza nell’utilizzo di antibiotici nell’uomo e nel settore veterinario.
Il piano è stato bloccato a causa emergenza epidemiologica Covid-19, ma è necessario riprenderlo al più presto per non far degenerare una condizione già grave per il nostro paese.
Fonti
- https://www.aifa.gov.it
- https://www.corriere.it
- https://www.issalute.it
- https://www.issalute.it
- https://mayaideefad.it
- http://www.med.unipg.it
- https://www.msdmanuals.com
- https://www.nurse24.it
- http://old.iss.it
- https://www.ordinemedicimodena.it
- https://www.saperesalute.it
- https://www.sapere.it/enciclopedia
- http://www.treccani.it/enciclopedia
- http://www.treccani.it/enciclopedia
- https://it.wikipedia.org
Crediti immagini
- Immagine in evidenza: https://www.issalute.it
- Figura 1: https://slideplayer.it
- Figura 2: https://docplayer.it
- Figura 3: https://aulascienze.scuola.zanichelli.it
- Figura 4: http://www.treccani.it/enciclopedia
- Figura 5: https://www.bigodino.it
- Figura 6: http://www.vediamocichiara.it
- Figura 7: https://ilmioregnoperuninfermiere.info