Definizione, fattori di rischio e fattori predisponenti lo sviluppo di I.C.A.
In origine, le infezioni contratte durante il ricovero in ospedale venivano definite “Infezioni ospedaliere o nosocomiali”, ma a partire dagli anni ‘90, con la nascita di luoghi di cura extra-ospedalieri, quali ambulatori di chirurgia, strutture di lungodegenza, assistenza domiciliare, RSA, è più corretto ed esaustivo parlare di “Infezioni Correlate all’Assistenza” (I.C.A.), spesso causate da batteri quali Escherichia coli.
Per potersi definire tali, esse posseggono requisiti specifici: si sviluppano almeno 48-72 ore dall’inizio del ricovero e non erano già presenti o in incubazione al momento dell’ingresso in struttura; inoltre, in alcuni casi, esse si possono manifestare anche dopo la dimissione.
Si possono trasmettere per contatto diretto (da persona a persona tramite le mani), per via aerea (goccioline emesse con gli starnuti o i colpi di tosse), per contatto indiretto attraverso strumenti contaminati o veicoli comuni contaminati (cibo, ecc).
Le suddette infezioni possono essere dovute a batteri, funghi, virus presenti nell’ambiente, ma più frequentemente dipendono da microorganismi che sono normalmente presenti sulla cute o all’interno del nostro organismo e che, solitamente, non costituiscono una minaccia.
Esistono, però, condizioni predisponenti, quali un ospite suscettibile (generalmente immunodepresso) e la sua denutrizione, età, genere, la durata del ricovero, la scarsa igiene ambientale e l’introduzione di nuove tecnologie sanitarie (che pur avendo migliorato la cura e l’esito terapeutico di numerose patologie, possono provocare l’ingresso di microorganismi in sedi normalmente sterili) che possono determinarne l’insorgenza.
Resistenza agli antibiotici
Il fattore, però, che più degli altri ha determinato l’incremento nello sviluppo delle I.C.A. è la resistenza agli antibiotici. Vi sono tre tipi di resistenza:
- naturale, dovuta all’insensibilità di un microorganismo verso un determinato antibiotico;
- cromosomica, dovuta ad una mutazione spontanea della sequenza dei nucleotidi del cromosoma batterico;
- extra-cromosomica, dovuta al fatto che l’informazione genetica relativa alla resistenza agli antibiotici è contenuta in elementi extra-cromosomiali, come i plasmidi;
I fattori che determinano l’aumento della resistenza agli antibiotici sono l’uso eccessivo e scorretto degli stessi e la carenza di norme e pratiche igieniche.
Cenni storici
- Il primo a parlare di microorganismi in grado di causare malattie è stato l’autore latino Terenzio Marrone (116-27 a.C) nel suo “De contagione et contagiosis morbis et eorum cautione”;
- nel XVI secolo, Girolamo fra Castoro, poeta e medico veronese, affermò che il contagio è provocato da sostanze vive ed animate, che egli chiama “seminaria” o “virus”;
- nel 1676 il mercante van Leeuvenhoek osservò organismi evidenziati al microscopio;
- Pasteur, nella seconda metà del XIX secolo, dimostrò che i microbi nascono dai microbi, e possono essere distrutti mediante calore, filtrazione
ed uso di antisettici; - Semmelweiss riconobbe per primo la presenza delle infezioni ospedaliere.
Principali I.C.A. e batteri che ne sono causa
Secondo diversi studi condotti in Italia, le I.C.A. più numerose sono:
- infezioni del tratto urinario, più numerose, associate all’utilizzo del catetere vescicale;
- infezioni delle ferite chirurgiche, nel tempo che intercorre tra la preparazione del sito e l’incisione; in questo caso, l’utilizzo di saponi antibatterici prima dell’intervento può ridurre il rischio di infezione della ferita;
- infezioni delle vie respiratorie, che ricorrono maggiormente nei pazienti con insufficienza respiratoria, in special modo in coloro che necessitano di intubazione; nel caso specifico, la fonte dei microorganismi può essere l’apparato respiratorio o altri sistemi del paziente o l’ambiente che lo circonda;
- infezioni del sangue (batteriemie o sepsi) (Figura 1);
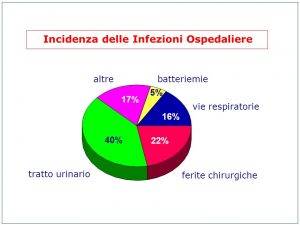
In generale, il sito in cui si instaura l’infezione dipende dalla pratica effettuata. Per ciò che concerne, invece, i batteri responsabili di tali infezioni, essi possono essere Gram + o Gram –.
Tra quelli Gram +, il principale è lo Staphylococcus aureus. Tra i batteri Gram -, invece, quelli che causano lo sviluppo di I.C.A. sono Escherichia coli (il più diffuso), Klebsiella pneumoniae e Pseudomonas
aeruginosa. Essi sono tutti multi-resistenti, ossia presentano resistenza a più di un antibiotico.
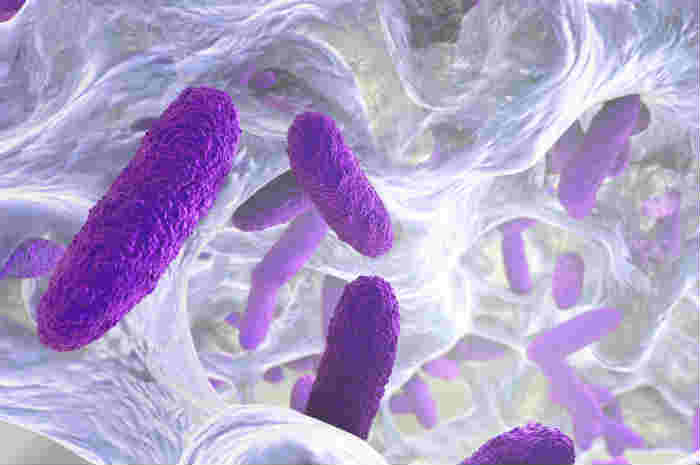
Escherichia coli
Microorganismo a forma di bastoncello. Presenta flagelli (per il movimento), pili o fimbrie (per ancorarsi alle cellule e comunicare con gli altri batteri). (Figura 2)

E’ anaerobio facoltativo, ossia può sopravvivere in assenza di ossigeno tramite la fermentazione di zuccheri quali il lattosio e il glucosio. Normalmente è parte integrante del microbiota intestinale dell’uomo, e la maggior parte dei ceppi è innocua. Ve ne sono, però, alcuni (enteroemorragici, enterotossigeni, enteroinvasivi, enteropatogeni, enteroaderenti), che provocano diverse patologie a livello intestinale ed extra-intestinale. I sintomi più comuni dell’infezione intestinale o I.C.A da Escherichia coli sono:
- diarrea;
- crampi addominali;
- vomito.
La maggior parte delle infezioni da E. coli, però, colpisce il tratto urinario, provocando cistite, prostatite, uretrite.
Quale che sia l’infezione, essa viene causata da: - ingestione di acqua o cibo crudo contaminati;
- mani non lavate adeguatamente dopo contatto diretto con una persona o un animale infetto.
Per quanto riguarda i comportamenti da adottare per ridurre il rischio di infezione, essi sono: - evitare il consumo di carne cruda e latte non pastorizzato;
- lavare accuratamente gli alimenti crudi;
- lavarsi bene le mani.
Per ciò che concerne la terapia, per le infezioni enteriche il trattamento è sintomatico.
Pseudomonas aeruginosa
Bacillo Gram-, patogeno opportunista e ubiquitario che colpisce prevalentemente soggetti con difese immunitarie o barriere fisiche compromesse. (Fig. 3)

Si acquisisce dall’ambiente e può essere trasmesso attraverso il contatto diretto o le goccioline emesse tramite tosse e starnuti di persone infette.
Conseguenze dell’infezione da P. aeruginosa sono:
- problemi respiratori e dermatologici;
- problemi al SNC;
- problemi ad orecchie ed occhi;
- problemi ad ossa ed articolazioni;
- problemi all’apparato urinario e gastrointestinale;
- batteriemia;
- endocarditi;
I sintomi più comuni sono: - febbre;
- cianosi;
- fastidi addominali;
- disidratazione;
- ascessi;
- difficoltà di movimento;
- noduli sottocutanei.
L’infezione avviene in tre fasi: - attacco del patogeno e colonizzazione;
- infezione locale;
- passaggio nel sangue e malattia sistemica.
Rispetto alla terapia vengono utilizzati, da soli o in combinazione, betalattamici e aminoglicosidici, sempre tenendo presente la multiresistenza agli antibiotici di tale patogeno. Inoltre possono essere utilizzati Fluorochinoloni e Penicilline.
Staphylococcus aureus
Batterio di forma sferica, Gram+, che forma colonie a grappoli. (Figura 4)

Viene trasmesso mediante contatto fisico, attraverso le mani contaminate. Eventuali danni cutanei possono favorirne la diffusione nei tessuti profondi o nel sangue. Gli individui più a rischio sono gli immunocompromessi.
Per ridurre la probabilità di infezione da S. aureus è sufficiente rispettare le comuni norme igieniche, in particolare lavarsi regolarmente le mani con acqua calda e sapone.
Le fasi dell’infezione sono:
- produzione di tossine;
- invasione diretta e distruzione dei tessuti.
Le patologie più importanti causate da S. aureus sono: - stafilococcie;
- infezioni cutanee ed ematiche;
- polmoniti;
- endocarditi;
- osteomieliti;
- tossinfezioni alimentari.
Per quanto riguarda il trattamento di tali infezioni, lo S. aureus è resistente a meticillina, beta-lattamici e vancomicina. Una nuova prospettiva è data dall’utilizzo di anticorpi monoclonali.
Klebsiella pneumoniae
Batterio Gram-, a forma di bastoncello, ubiquitario. Possiede una capsula polisaccaridica che gli fornisce resistenza alle difese dell’organismo infettato. (Figura 5)
La sua trasmissione può avvenire attraverso il contatto diretto della cute con superfici contaminate e con le feci, ed anche per via sessuale o per trasmissione verticale (da madre a figlio).
I fattori di rischio sono comorbilità, interventi chirurgici, immunodepressione o immunodeficienza. Anche in questo caso, la prevenzione di tale infezione si ottiene mediante igiene delle mani.
I sintomi di questa infezione sono:
- febbre;
- brividi;
- tosse con espettorato denso o sangue;
- urgenza nella minzione;
- noduli genitali;
Le malattie che possono essere associate all’infezione da K. pneumoniae sono: - polmoniti;
- infezioni urinarie;
- otiti;
- meningiti;
- setticemie.
La terapia viene effettuata inizialmente mediante antibiotici quali Cefalosporine, Aminoglicosidici, Amoxicillina, Ampicillina, ma a causa
della resistenza di questo batterio agli antibiotici, possono essere necessari trattamenti chirurgici.
Gestione I.C.A. in Italia e nel mondo
Al fine di ridurre il rischio di I.C.A., negli anni sono stati attivati diversi sistemi di sorveglianza. Essi consistono nel raccogliere sistematicamente dati e fornire informazioni che aiutino a produrre azioni volte alla limitazione o al contrasto della diffusione di tali infezioni. A livello mondiale, i due sistemi di sorveglianza più efficaci sono quello statunitense (National Healthcare Safety Network, NHSN), e quello
europeo (HAI-net). In Italia, il coordinamento di tutte le attività di controllo delle infezioni correlate all’assistenza è svolto dal CIO (Comitato Infezioni Ospedaliere), ufficializzato con le circolari n. 52 del 20/12/85 e la n. 8 del 30/10/88. L’attuale sistema di sorveglianza delle I.C.A. ha i seguenti temi:
- sorveglianza delle infezioni del sito chirurgico;
- sorveglianza delle infezioni in terapia intensiva;
- studio di prevalenza delle I.C.A. negli ospedali e nelle RSA.
Nonostante questo in Italia, negli ultimi anni, si è verificato un notevole aumento del tasso di insorgenza e di mortalità legata alle infezioni correlate all’assistenza, a causa dell’utilizzo di presidi sempre più invasivi per l’organismo, come già accennato, e la scarsa adozione di strategie di prevenzione.
Per arrestare questo trend in aumento, le misure da effettuarsi sono: - incremento dell’igiene personale e ambientale
- conoscenza della diffusione degli agenti infettivi e delle patologie correlate
- corretta gestione del paziente, anche rispetto alle procedure diagnostiche.
Fonti
- Antimicrobial stewardship in medicina: impatto/implementazione della figura del farmacista di dipartimento e/o di reparto nelle aziende sanitarie del SSN. https://www.sifoweb.it/images/pdf/pubblicazioni/altre-edizioni/antimicrobial-stewardship/Antimicrobial_Stewardship_in_medicina.pdf
- Boccia, D’Errico, Marzuillo, Moro, Villari. Infezioni ospedaliere. https://www.osservatoriosullasalute.it/wp-content/uploads/2016/10/ro-2005-arg_ospedaliere.pdf
- Le infezioni ospedaliere e i comitati attraverso la storia, i regolamenti, le norme, la qualità e l’accreditamento. https://www.anmdo.org/wp-content/uploads/2016/10/Le-ospedaliere-ed-i-Comitati-attraverso-la-storia-i-regolamenti-le-norme-la-qualit%85-e-l’accreditamento.pdf
- Bonelli, Digiesi. Implicazioni medico-legali in tema di infezioni ospedaliere. http://www.area-c54.it/public/sentenze%20ii%20ospedaliere.pdf
- www.epicentro.iss.it
- www.accademialancisiana.it
- Manuale MSD
- http://www.salute.gov.it
- www.humanitas.it
- www.policlinico.unina.it
- www.clinicafornaca.it
- www.microbiologiaitalia.it
Fonti immagini
- Immagine in evidenza: https://www.safetysecuritymagazine.com/wp-content/uploads/-ospedaliere.jpg
- Figura 1:https://causesanitarie.com/blog-malasanita/risarcimento-dei-danni-contratta-ospedale/
- Figura 2: https://www.pixabay.it
- Figura 3: https://www.wikipedia.org
- Figura 4: https://www.wikipedia.org
- Figura 5: https://www.wikipedia.org
2 commenti su “Escherichia coli e altri batteri causa di I.C.A.”