Caratteristiche
La Sindrome di Brugada (SrB) è una rara malattia cardiaca su base genetica. È ereditaria, di tipo autosomico dominante. Fu descritta per la prima volta poco prima degli anni ’90 dal medico Andrea Nava. Però solo successivamente dai fratelli Brugada; ed è conosciuta come sindrome da morte improvvisa. Lo scompenso cardiaco è soprattutto il risultato di aumento di aritmie a carico delle strutture ventricolari. Tali scompensi possono risultare letali. La Sindrome di Brugada colpisce un cuore normale e soggetti con già lievi anomalie del sistema elettrico del cuore. Il disturbo congenito alterna il normale svolgersi delle attività del cuore. Si osserva praticamente un sovraslivellamento del segmento ST concavo al momento dell’ECG.
Eziologia
Da un punto di vista genetico, la sindrome di Brugada è considerata rara. Oltretutto la prevalenza in Europa va da 1 su 3.3000 a 1 su 10.000. Una coorte maggiore di pazienti è stata registrata in Oriente, invece. La prevalenza è superiore: di 1 su 700. È una malattia legata ad una mutazione del Gene SCN5A, localizzato sul cromosoma 3, la cui funzione è quella di regolare i canali ionici presenti sulla membrana plasmatica delle cellule cardiache.
Funzionamento canali voltaggio-dipendenti al Sodio
Nella Sindrome di Brugada i canali ioni bloccati sono quelli al sodio. Si tratta di canali voltaggio-dipendenti che consentono il passaggio degli ioni. Sono formati da proteine a una o più subunità che concorrono a creare il canale transmembrana. Il canale consta di una porzione che funziona da “filtro di selettività”. Attraverso questo filtro gli ioni entrano ed escono dalla cellula. A livello della membrana delle cellule cardiache, raggiunto il valore soglia, questi canali si aprono. Successivamente si raggiunge un picco, e altrettanto velocemente i canali si chiudono. Per garantire il meccanismo, il canale al sodio può trovarsi in tre conformazioni a seconda dello stato di attività. Si riconoscono due porte, una di attivazione e l’altra di inattivazione. La prima si trova al centro del canale, l’altra verso il lato citoplasmatico e le due porte consentono simultaneamente l’apertura o chiusura del canale.
In sintesi: dopo uno stimolo depolarizzante si raggiunge la soglia a -55mV ed entrambe le porte si aprono. Il sodio entra e favorisce la trasmissione del potenziale d’azione. Quando il potenziale si inverte e raggiunge un picco di circa +30mV, i canali si chiudono. A questo punto il sodio è respinto e non può più entrare in cellula. Una alterazione dei canali del sodio di queste cellule, causa un mal funzionamento del sistema elettrico del cuore tipico della sindrome di Brugada.
A tal proposito, un’altra mutazione dei canali al Na, porta ad una forma di Long-QT di tipo 3. La mutazione si manifesta con un difetto di trasmissione del potenziale d’azione da atri a ventricoli. Questa è una caratteristica comune alle aritmie cardiache, inclusa la Sindrome di Brugada.
Segni e Sintomi della Sindrome di Brugada
Da un punto di vista clinico, la sindrome di Brugada può presentarsi in tre modi diversi. Una prima possibilità è la completa assenza di sintomi, parliamo in quel caso di soggetti asintomatici. I pazienti in questione scoprono per caso di presentare la malattia. Alcuni soggetti invece manifestano la malattia con sincope o perdita di coscienza, ripetute nel tempo. Infine un terzo gruppo di affetti da sindrome di Brugada, può manifestare la malattia direttamente con un quadro di morte improvvisa. Quest’ultimo gruppo può presentare tachicardia ventricolare e fibrillazione ventricolare che portano all’arresto cardiaco.
Gli episodi della sindrome di Brugada si verificano per diverse ragioni. In seguito ad un eccessivo sforzo fisico, o causati da febbre alta, o al contrario da basse temperature. O ancora in seguito ad alterazioni elettrolitiche a cavallo della membrana:
- iperkalemia: aumento del potassio in cellula e può provocare paralisi atriale e arresto cardiaco
- ipokaliemia: diminuzione del potassio in cellula che provoca allungamento dell’intervallo PR con conseguente inversione dell’onda P
Sindrome di Brugada o SUDS
La malattia colpisce soprattutto i maschi, circa 8 volte più delle femmine. L’età media in cui si manifestano i sintomi è compresa tra i 30-40 anni. La malattia è stata diagnosticata anche in soggetti appena nati e in età avanzata ben oltre la media stimata. Approfonditi studi hanno dimostrato che la Brugada è anche chiamata Sindrome da Morte Improvvisa Notturna Inspiegabile. Si è visto che i sintomi si verificano durante il sonno.
Diagnosi della Sindrome di Brugada
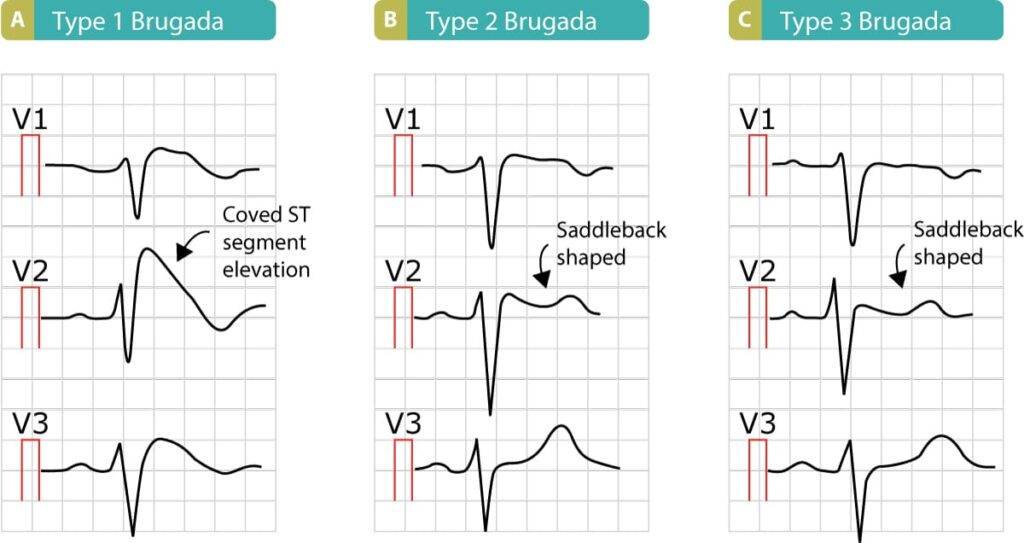
I clinici prima prendono visione della storia familiare del paziente attraverso realizzazione di un albero genealogico. Serve per chiarire la familiarità con un familiare morto improvvisamente o per morte prematura. Dopo il paziente è sottoposto ad un iter ben preciso e complesso. Si esegue prima un ecocardiogramma per escludere anomalie cardiache strutturali a livello di atri, ventricoli o valvole. Dopo si esegue un elettrocardiogramma. L’ECG può rilevare tre pattern per la stessa sindrome di Brugada:
- Pattern di TIPO 1: sovraslivellamento del tratto ST concavo e inversione dell’onda T > 2 m
- Pattern di TIPO 2: sovraslivellamento del tratto ST a sella > 1 mm
- Pattern di TIPO 3: sovraslivellamento del tratto ST a sella ≤ di 1 mm
Test alla Flecainide
L’ECG non sempre rivela la sindrome. Può anche risultare dubbia in base ai pattern, perciò si procede con un altro tipo di diagnosi. Si tratta di un test che provoca morte cardiaca di qualche minuto. Serve per rivelare la sindrome ed effettuare una diagnosi corretta. È Il test alla flecainide.
La flecainide è un farmaco anti-aritmico e blocca i canali al sodio. Inibisce lo stimolo di conduzione del potenziale d’azione nel cuore. Prolunga il tempo in cui il cuore è a riposo. Serve per diagnosticare la sindrome con pattern di tipo 1, mentre poi si verifica se si converte nel tipo 2 o 3; e quindi smaschera la presenza dell’anomalia. L’esecuzione del test avviene in Day Hospital e al soggetto viene infuso per via endovenosa il farmaco. Il soggetto è costantemente monitorato da ECG per i minuti in cui viene provocato l’arresto. Per ovvie ragioni si tratta di un esame non invasivo e in caso di positività al test si procede con la verifica del pattern.
Trattamento e avvertenze
Il trattamento principale per la Sindrome di Brugada, adesso, è l’impianto di un defibrillatore interno. Più precisamente si tratta di un defibrillatore cardiaco impiantabile (ICD), con la funzione di erogare una scarica elettrica qualora dovessero verificarsi aritmie mortali.

Tra le avvertenze ci sono i farmaci da evitare:
- Antiaritmici
- Psicotropi
- Anestetici/Analgesici (la Lidocaina per anestesia locale può essere somministrata in quantità molto basse, solo se associata ad epinefrina)
- Altro (Acetilcolina, Cocaina)
Fonti
- Frederic H. Martini, L. Cocco, E. Gaudio, L. Manzoli, G. Zummo. Anatomia Umana. 7ed. 2019. Edises Editore.
- Emilio Carbone, Federico Cicirata, Giorgio Aicardi. Fisiologia: dalle molecole ai sistemi integrati. 2ed. 2018. Edises Editore
- https://www.orpha.net/consor/cgi-bin/index.php?lng=IT
- https://www.ncbi.nlm.nih.gov/books/NBK1517/