L’infezione dell’osso (osteomielite) è un’infiammazione che coinvolge l’osso e le sue strutture, causata da microrganismi.
L’infezione può essere limitata a una singola porzione dell’osso o può coinvolgere diverse regioni, come il midollo, la corteccia, il periostio e i tessuti molli circostanti.
Infezione del midollo osseo: cenni storici
L’infezione del midollo osseo è una delle più antiche malattie conosciute.
La prova più arcaica finora scoperta dell’osteomielite è la frattura della colonna vertebrale di un Dimetrodon del periodo Permiano, animale che esisteva circa 291-250 milioni di anni fa.
Già ai tempi di Ippocrate (460-370 a.C.) erano note le infezioni del midollo osseo come potenziali conseguenze di fratture.
Nel 1773, Bromfield descrisse l’infezione del midollo osseo come un osso che “può diventare cariato, prima nelle sue parti interne e poi a causa di una lesione esterna, oltre che per uno stato anomalo dei fluidi vitali”. Bromfield definì la malattia “ascesso nel midollo”.
Nel 1831, Smith, primo professore di chirurgia all’Università di Yale, osservò che “la stragrande maggioranza dei pazienti sopravvive all’attacco, anche se con una lunga degenza, sofferenze prolungate e grande emaciazione. In pochi casi, tuttavia, la malattia è fatale”. Smith definì la malattia “necrosi”, per indicare la morte dell’osso.
Nel 1822, Nelaton coniò per primo il termine “osteomielite”.
L’introduzione della penicillina nel 1940 rivoluzionò il trattamento dell’infezione del midollo osseo, mentre prima i medici ricorrevano quasi solo alla chirurgia.
Nei primi anni ’70 del secolo scorso, la comunità medica stabilì le moderne linee guida per curare l’infezione del midollo osseo, includendo sia la terapia antibiotica, che la rimozione chirurgica dei tessuti ossei compromessi.

Tipi di infezione del midollo osseo
Esistono due schemi di classificazione principali per l’osteomielite:
- Lew e Waldvogel hanno classificato l’osteomielite in base:
- alla durata della malattia come acuta o cronica;
- al meccanismo dell’infezione (infezione ematogena o contigua). L’infezione contigua è ulteriormente classificata secondo la presenza o meno di insufficienza vascolare associata.
- Lo schema di Cierny e Mader fornisce indicazioni per la gestione dei pazienti; la classificazione dell’osteomielite avviene in base allo stadio anatomico e allo stato di salute. Questo schema si applica soprattutto alle ossa lunghe e grandi, mentre è meno adatto alle ossa piccole e alle ossa del cranio.
Infezione del midollo osseo acuta e cronica
L’osteomielite acuta si riferisce all’infezione esistente prima dello sviluppo di sequestri ossei (porzioni di osso necrotico) e di solito si manifesta entro due settimane dall’inizio della malattia. Dopo la formazione di sequestri ossei, l’infezione è considerata cronica. L’osteomielite acuta evolve nell’arco di alcuni giorni o settimane.
L’osteomielite cronica è un’infezione di lunga durata che si sviluppa dopo mesi o addirittura anni. L’osteomielite cronica è caratterizzata dalla persistenza di microrganismi, infiammazione, sequestri ossei, spesso anche con febbre.
Infezione del midollo osseo contigua ed ematogena
L’osteomielite contigua dipende dalla diffusione locale di un’infezione a seguito di un trauma o di un intervento chirurgico. Può verificarsi a qualsiasi età e può coinvolgere qualsiasi osso.
L’osteomielite secondaria all’insufficienza vascolare si verifica soprattutto nelle persone con diabete, ed è causata da un’infezione dei tessuti molli (ad esempio del piede) che si diffonde fino al midollo osseo.
L’osteomielite ematogena si manifesta soprattutto nei bambini e nei pazienti anziani, ed è provocata da microrganismi presenti nel sangue. I bambini sono spesso colpiti perché le regioni in crescita delle ossa lunghe sono molto vascolarizzate e suscettibili anche di traumi minori.
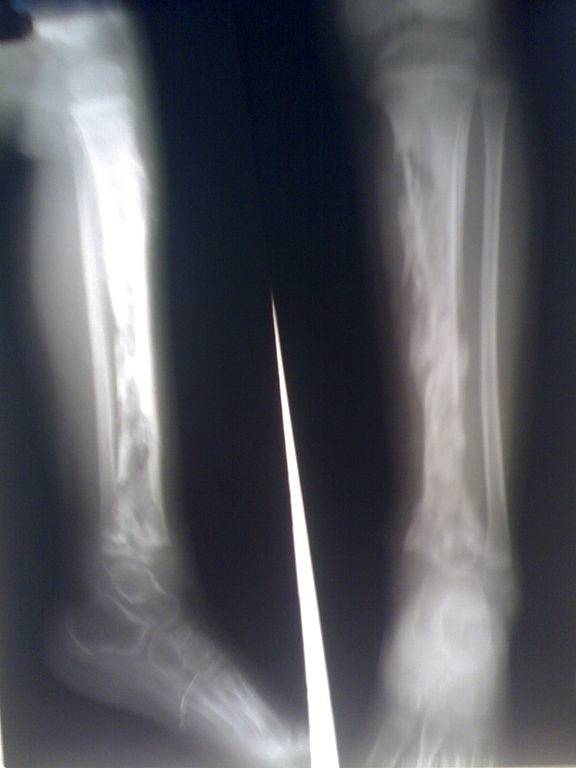
Microrganismi responsabili delle infezioni del midollo osseo
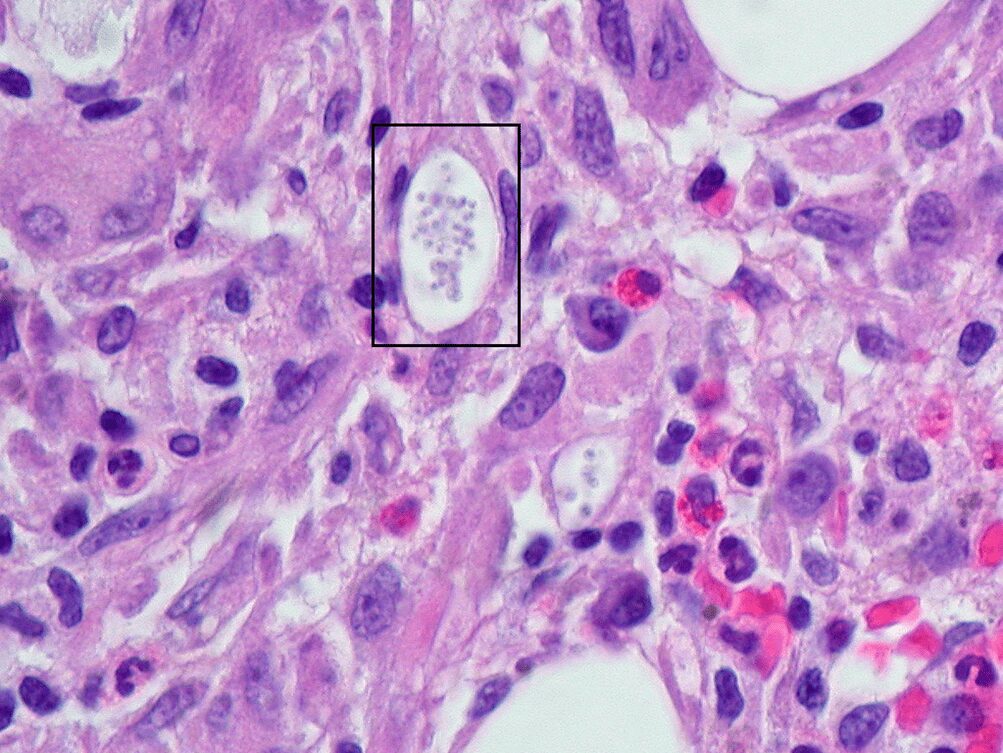
Batteri, virus, parassiti e funghi possono causare l’osteomielite. All’origine delle infezioni più frequenti vi sono Staphylococcus aureus e Staphylococcus epidermidis.
S. aureus e S. epidermidis sono batteri commensali che normalmente fanno parte della microflora cutanea e delle superfici delle mucose.
Altri patogeni documentati in casi di osteomielite sono lo stafilococco coagulasi-negativo, lo streptococco beta-emolitico, gli enterococchi, i batteri gram-negativi aerobici (tra cui le specie Pseudomonas, Enterobacter, Escherichia coli) e i batteri gram-negativi anaerobici (come Peptostreptococcus, Clostridium, Bacteroides).
Infezione del midollo osseo da S. aureus
S. aureus è la causa più comune di osteomielite negli adulti e nei bambini.
S. aureus produce delle molecole che facilitano il contatto con le cellule bersaglio e la successiva infezione. Tra queste, le adesine batteriche permettono a S.aureus di riconoscere le proteine della matrice extracellulare dell’ospite. Ogni adesina è specifica per un tipo di proteina; i ricercatori hanno identificato adesine che si legano a fibrinogeno, fibronectina, collagene, vitronectina, laminina, elastina.
Ulteriori fattori coinvolti nell’infezione (proteina A, polisaccaridi capsulari e altre tossine) sono necessari a S. aureus per evadere le difese dell’ospite.
Infine, S. aureus attacca le cellule bersaglio rilasciando delle esotossine o degradando la matrice extracellulare con delle idrolasi. S. aureus riesce così a colonizzare i tessuti ossei e a sopravvivere all’interno delle cellule.
Infezione del midollo osseo da S. epidermidis
Le modalità di S. epidermidis per infettare l’osso sono state meno studiate rispetto a quelle di S.aureus, tuttavia i ricercatori hanno compreso che anche S. epidermidis produce delle adesine.
L’adesina più nota è SdrG, che lega il fibrinogeno presente sugli osteoblasti. L’adesina SdrF facilita invece il legame con il collagene. Le adesine sono pertanto indispensabili anche nel caso di S.epidermis per interagire con le cellule dell’osso ed infettarle.
Il ruolo del biofilm batterico
S. aureus e S. epidermidis possono formare dei biofilm, che rendono ancora più difficile trattare l’infezione del midollo osseo.
Un biofilm è un gruppo di batteri che interagiscono, incorporati in una matrice extracellulare. Il biofilm batterico agisce come una barriera verso gli antibiotici e le sostanze nutritive.
Gli antibiotici hanno una ridotta efficacia in presenza di biofilm, perché i batteri mantengono un metabolismo basso, rallentano la divisione cellulare e attivano delle risposte adattative allo stress per sopravvivere.
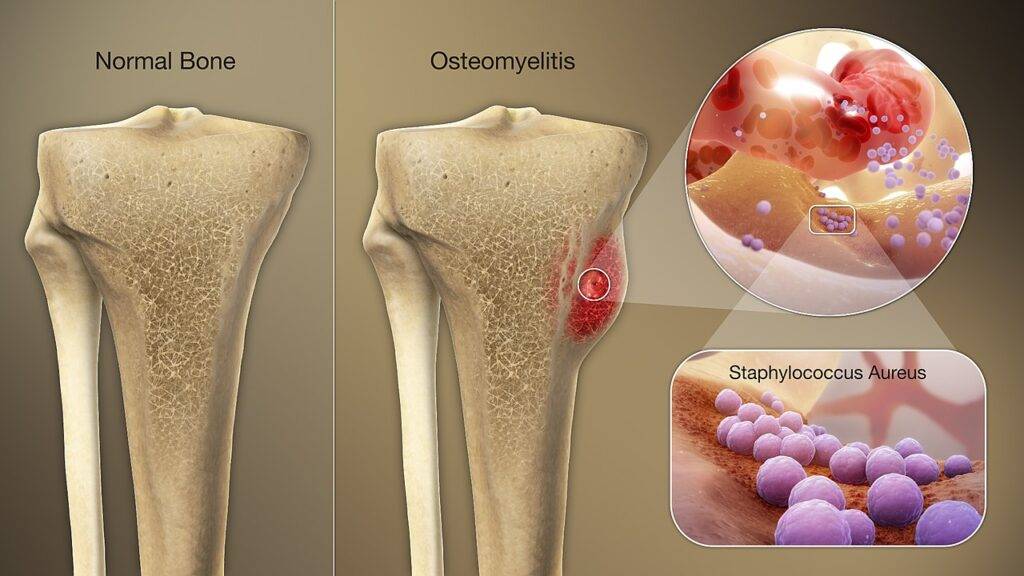
Sintomi delle infezioni del midollo osseo
I sintomi dell’osteomielite variano a seconda del tipo e della causa.
I pazienti a maggior rischio di sviluppare un’infezione del midollo osseo sono:
- pazienti con batteriemia (batteri nel sangue), endocardite, traumi o fratture aperte, o che seguono una terapia farmacologica per via endovenosa;
- pazienti con ferite croniche e diabete mellito, oppure con malattia vascolare periferica, neuropatia periferica o impianti ortopedici.
I pazienti affetti da osteomielite acuta possono presentare:
– sintomi locali come eritema, gonfiore e calore nel sito di infezione;
– dolore, in caso di movimento o meno;
– febbre o brividi;
– Irritabilità o letargia;
– perdita di appetito;
– nausea e vomito.
Anche i pazienti con osteomielite cronica possono avere gonfiore, dolore ed eritema nel sito di infezione, tuttavia i sintomi che riguardano tutto il corpo, come la febbre, sono meno comuni. Alcune persone affette da osteomielite cronica non mostrano alcun sintomo.
Diagnosi delle infezioni del midollo osseo
Dopo aver visitato il paziente, il medico può prescrivere uno o più dei seguenti esami:
- Esami del sangue: l’emocromo completo verifica la presenza di segni di infiammazione e infezione. Gli esami del sangue possono rivelare un incremento dei globuli bianchi, della velocità di eritrosedimentazione (VES) e della proteina C-reattiva (PCR). Il livello di PCR si misura anche durante la terapia, per monitorare gli effetti dei farmaci somministrati al paziente. Se dagli esami del sangue si sospetta un’infezione, la successiva emocoltura identifica quali microrganismi si trovano nel sangue;
- Radiografie, risonanze magnetiche, TAC (tomografia assiale computerizzata) ed ecografie forniscono immagini di ossa, muscoli e tessuti. In genere, se il midollo osseo è infetto, si osservano gonfiore dei tessuti molli e riduzione della massa ossea (osteopenia);
- Biopsia: la biopsia ossea è essenziale per stabilire la diagnosi di osteomielite e identificare il microrganismo responsabile, indirizzando così verso la corretta terapia farmacologica.
Metodi attuali per curare le infezioni del midollo osseo
Farmaci e chirurgia
Per curare tutti i casi di osteomielite si dovrebbe valutare un approccio combinato di tipo farmacologico e chirurgico. L’asportazione del tessuto osseo morto è di solito indicata, se è possibile. Infatti, l’obiettivo della chirurgia è ripristinare nell’osso un ambiente vascolarizzato ed eliminare l’osso morto, che agisce come materiale estraneo.
Dopo aver identificato in fase di diagnosi il tipo di patogeno che causa l’osteomielite, il medico prescrive i farmaci che il paziente deve assumere per eradicare la malattia.
Tipi di approcci farmacologici
La terapia farmacologica è empirica nella sua fase iniziale.
Un regime antibiotico spesso prescritto all’inizio contro i batteri gram-positivi e negativi, compresi i ceppi di S.aureus resistenti alla meticillina, è costituito da vancomicina più cefalosporina, oppure da una combinazione di beta-lattamici/inibitori delle beta-lattamasi (ad esempio, piperacillina/tazobactam).
Dopo che i primi dati sulla risposta alla terapia sono disponibili, il paziente assume meno antibiotici, per contrastare in modo mirato i patogeni responsabili della malatia.
Nel caso di infezione da Pseudomonas aeruginosa, in genere il medico prescrive una combinazione di cefepime e ceftazidima.
Oltre ai farmaci che agiscono direttamente sui microrganismi, anche gli antinfiammatori non steroidei fanno parte della terapia, con il fine di ridurre il dolore e l’infiammazione.
Durata del trattamento
La durata del trattamento farmacologico raccomandata per gli adulti è di 4-6 settimane, per via parenterale, con l’obiettivo di ottenere tassi di guarigione accettabili e ridurre al minimo il rischio di ricomparsa della malattia.
Se mediante un intervento chirurgico si asporta l’osso infetto, la terapia farmacologica potrebbe essere più breve.
Per curare osteomielite ematogena che colpisce i bambini, all’inizio si somministrano i farmaci per via parenterale, per poi passare alla somministrazione per via orale; nel complesso il trattamento di solito non va oltre le 6 settimane.

Prognosi
Se il medico diagnostica la patologia quando è nella fase iniziale e si inizia subito con il trattamento, la prognosi dell’osteomielite acuta è buona.
Purtroppo, esiste la possibilità che l’infezione si ripresenti negli anni successivi, in caso di un nuovo trauma nella stessa area o se la risposta immunitaria nel paziente diventa compromessa.
Negli adulti, il tasso di recidiva dell’osteomielite cronica è circa del 30% a 12 mesi dalla conclusione della terapia; nell’osteomielite da P. aeruginosa, il tasso di recidiva può raggiungere il 50%.
Le infezioni del midollo osseo dovute a impianti di protesi sono più difficili da trattare; spesso servono diverse operazioni chirurgiche e un trattamento farmacologico rafforzato per raggiungere la guarigione.
Possibili complicazioni
Alcune complicazioni che si manifestano nei casi di osteomielite non trattata o trattata in modo inadeguato sono:
– fratture patologiche;
– carcinoma a cellule squamose;
– ascesso;
– deformità ossea;
– infezione dei tessuti molli vicini.
Nuovi metodi per trattare le infezioni del midollo osseo
Con l’obiettivo di migliorare la prognosi dell’osteomielite, i ricercatori stanno valutando nuovi metodi di trattamento.
I sistemi di somministrazione di farmaci a livello locale, dove si trova l’osso danneggiato, sono da alcuni anni in corso di valutazione.
I loro vantaggi consistono nel:
- rilasciare il farmaco in modo prolungato, aumentandone la concentrazione dove è presente l’infezione;
- evitare gli effetti collaterali dei farmaci somministrati per via parenterale o per bocca;
- favorire la ricrescita dell’osso;
- fornire un supporto meccanico alle ossa lunghe durante la guarigione.
In particolare, se i sistemi di somministrazione sono biodegradabili e iniettabili nell’osso malato, è possibile ridurre la complessità dell’intervento chirurgico e accelerare la guarigione del paziente.
Fra i materiali biodegradabili studiati vi sono i polimeri naturali e sintetici.
Polimeri naturali
Il collagene è una proteina presente nelle cartilagini, nelle ossa e, in generale, nei tessuti connettivi.
I ricercatori hanno dimostrato che gli impianti di collagene caricati con antimicrobici sono biodegradabili, senza la necessità di un ulteriore intervento chirurgico per la rimozione finale. Il collagene, essendo una proteina naturale, è biocompatibile e ha buone proprietà meccaniche per fungere da impalcatura o scaffold nell’osso.
Un altro esempio di polimero presente in natura è l’alginato. Questo polimero è utilizzato nell’industria farmaceutica, grazie alle sue proprietà gelificanti e stabilizzanti. Anche l’alginato, come il collagene, è biodegradabile e può essere caricato con farmaci da rilasciare nell’osso da guarire.
Polimeri sintetici
L’acido poli(lattico-co-glicolico) (PLGA), è polimero sintetico biodegradabile e biocompatibile, che nel corpo umano si divide gradualmente in acido lattico e acido glicolico.
Studi in vitro e in vivo sulle microsfere biodegradabili di PLGA, caricate con vancomicina, hanno confermato che questi polimeri eradicano l’infezione nel tessuto osseo danneggiato.
Un altro esempio di polimero sintetico studiato per la cura dell’osteomielite è il policaprolattone (PCL), che oltre ad essere biodegradabile ha ottime proprietà meccaniche.

Conclusioni
La comunità medica potrebbe raccomandare nel prossimo futuro i polimeri per il trattamento locale dell’osteomielite, con o senza l’intervento chirurgico.
Sono necessari, in primo luogo, più studi su modelli in vivo per testare i sistemi di somministrazione caricati con diversi farmaci. Queste ricerche hanno il potenziale di prevedere i possibili effetti della terapia nell’uomo.
Infine, la sperimentazione clinica sui pazienti e la produzione su larga scala renderanno disponibili questi sistemi, ottimizzando gli approcci terapeutici per il trattamento dell’infezione del midollo osseo.
Fonti
- https://www.ncbi.nlm.nih.gov/books/NBK532250/
- https://my.clevelandclinic.org/health/diseases/9495-osteomyelitis
- Lew DP, Waldvogel FA. Osteomyelitis. Lancet. 2004 Jul 24-30;364(9431):369-79
- Klenerman L. A history of osteomyelitis from the Journal of Bone and Joint Surgery: 1948 TO 2006. J Bone Joint Surg Br. 2007 May;89(5):667-70
- Hatzenbuehler J, Pulling TJ. Diagnosis and management of osteomyelitis. Am Fam Physician. 2011 Nov 1;84(9):1027-33
- Birt MC, Anderson DW, Bruce Toby E, Wang J. Osteomyelitis: Recent advances in pathophysiology and therapeutic strategies. J Orthop. 2016 Oct 26;14(1):45-52
- Kavanagh N, Ryan EJ, Widaa A, Sexton G, Fennell J, O’Rourke S, Cahill KC, Kearney CJ, O’Brien FJ, Kerrigan SW. Staphylococcal Osteomyelitis: Disease Progression, Treatment Challenges, and Future Directions. Clin Microbiol Rev. 2018 Feb 14;31(2)
- Wassif RK, Elkayal M, Shamma RN, Elkheshen SA. Recent advances in the local antibiotics delivery systems for management of osteomyelitis. Drug Deliv. 2021 Dec;28(1):2392-2414.
Crediti immagini
- Immagine in evidenza: https://www.flickr.com/photos/quitepeculiar/2965680166
- Figura 1: https://commons.wikimedia.org/wiki/File:Dimetrodon_skeleton.jpg
- Figura 2: https://upload.wikimedia.org/wikipedia/commons/thumb/5/59/Ostermyelitis_Tibia.jpg/576px-Ostermyelitis_Tibia.jpg
- Figura 3: https://upload.wikimedia.org/wikipedia/commons/7/7a/3D_Medical_Animation_Staphylococcus_Aureus.jpg
- Figura 4: https://www.flickr.com/photos/euthman/4209118518
- Figura 5: https://upload.wikimedia.org/wikipedia/commons/b/bd/Scanning_electron_micrograph_of_Methicillin-resistant_Staphylococcus_aureus_%28MRSA%29_and_a_dead_Human_neutrophil_-_NIAID.jpg
- Figura 6: https://www.flickr.com/photos/organ_printer/917561286