Caratteristiche
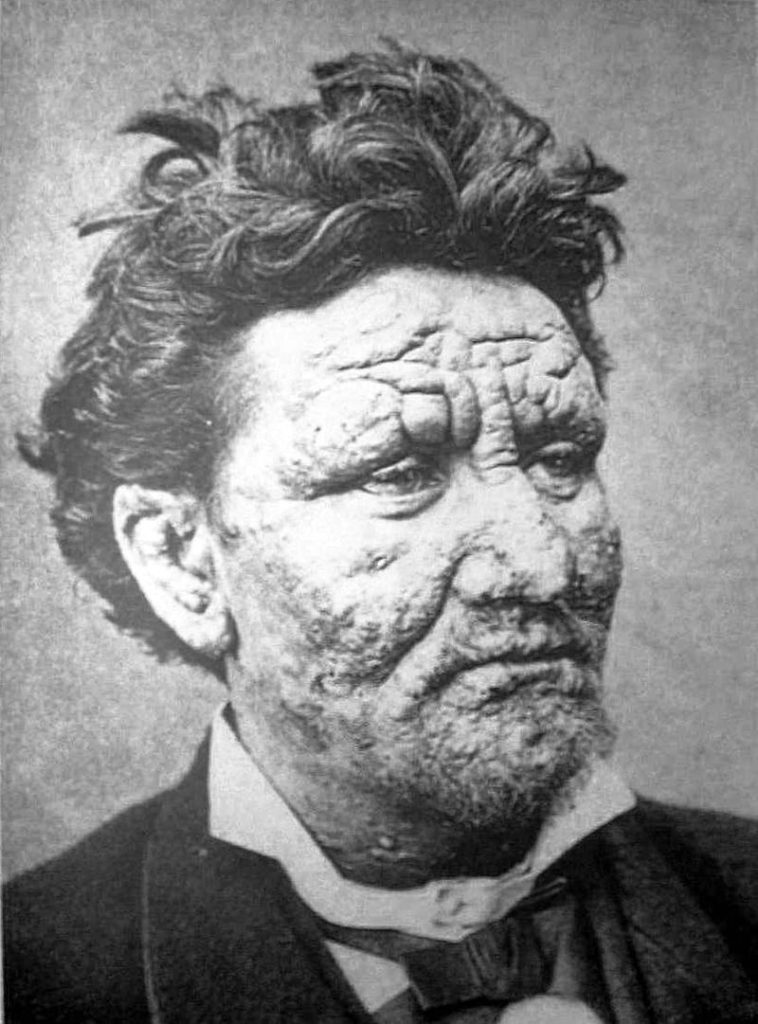
La lebbra, conosciuta anche come Malattia di Hansen, è una patologia infettiva cronica causata da Mycobacterium leprae che colpisce principalmente la cute, le mucose e i nervi periferici con formazione di lesioni granulomatose le cui conseguenze possono essere anche molto invalidanti. M. leprae è un batterio intracellulare obbligato acido alcol resistente, simile a Mycobacterium tuberculosis, che fu identificato per la prima volta nel 1873 dal medico norvegese Gerhard Henrik Armauer Hansen (Fig.1), da cui sia l’agente patogeno sia la patologia ne prendono il nome (bacillo di Hansen o BH e Malattia di Hansen).

M. leprae è sempre stato considerato l’unico agente patogeno responsabile della lebbra, fino a quando, nel 2008 in Messico, fu scoperto come ulteriore causa della Malattia di Hansen, il Mycobacterium lepromatosis, specie distinta dalla prima per diverse sequenze sottoposte ad analisi del gene codificante per la subunità 16S dell’RNA ribosomiale (rRNA 16S).
Eziologia e patogenesi
Come accennato in precedenza, la lebbra è causata da M. leprae che, come tutti i micobatteri, possiede caratteristiche peculiari: non si sviluppa nei comuni terreni di coltura, i tempi di crescita sono relativamente lenti e non si utilizzano le comuni colorazioni (es. colorazione di Gram) per osservarli, a causa della struttura complessa di cere e lipidi che gli conferiscono le particolari proprietà tintoriali. Il batterio, aerobio obbligato, predilige le temperature inferiori a 37° C, infatti si colloca nelle parti più “fredde” del corpo come la pelle (Fig.2), i nervi periferici, i testicoli, le orecchie; inoltre, presenta un tropismo per i fagolisosomi dei macrofagi e infetta maggiormente le cellule di Schwann dei nervi periferici.
Le modalità di contagio, nonostante la lebbra sia presente da epoche ancestrali, ad oggi non sono ancora del tutto chiare. Si suppone che la trasmissione avvenga attraverso le secrezioni nasali da persona a persona, per via respiratoria con contatto stretto ed a lungo termine con un soggetto infetto; il batterio ha una crescita molto lenta ed il periodo di incubazione può variare da 6 mesi a dieci anni. I bacilli di Hansen, una volta avvenuto il contagio, si moltiplicano all’interno del sistema monocito-macrofagico; qualora i macrofagi, anche in uno status di immunodepressione del paziente, non riescano ad arginare l’infezione, la malattia si evolve con interesse degli istiociti del derma e dei nervi periferici.
A seconda dell’efficienza della risposta immunitaria cellulo-mediata, il quadro clinico può convergere in due strade differenti: la prima, con sviluppo di una forma tubercoloide, meno grave ma anche meno diffusa e contagiosa, localizzata a delle lesioni cutanee (paucibacillari < 5), e la seconda, con una forma lepromatosa, più grave e contagiosa conseguente ad una scarsa risposta cellulo-mediata; quest’ultima è una forma sistemica con infiltrazione batterica diffusa a carico della cute, reni, testicoli e nervi, con un numero molto più alto di lesioni cutanee (multibacillari > 6).
Segni e sintomi
Lo sviluppo della sintomatologia, a seconda dei casi più o meno grave, dipende essenzialmente dalla risposta immunitaria del paziente. I segni clinici caratteristici della patologia, per cui il soggetto infetto giunge all’osservazione, riguardano la comparsa di lesioni cutanee di diverso tipo, che si tratti di lebbra tubercoloide o di lebbra lepromatosa.
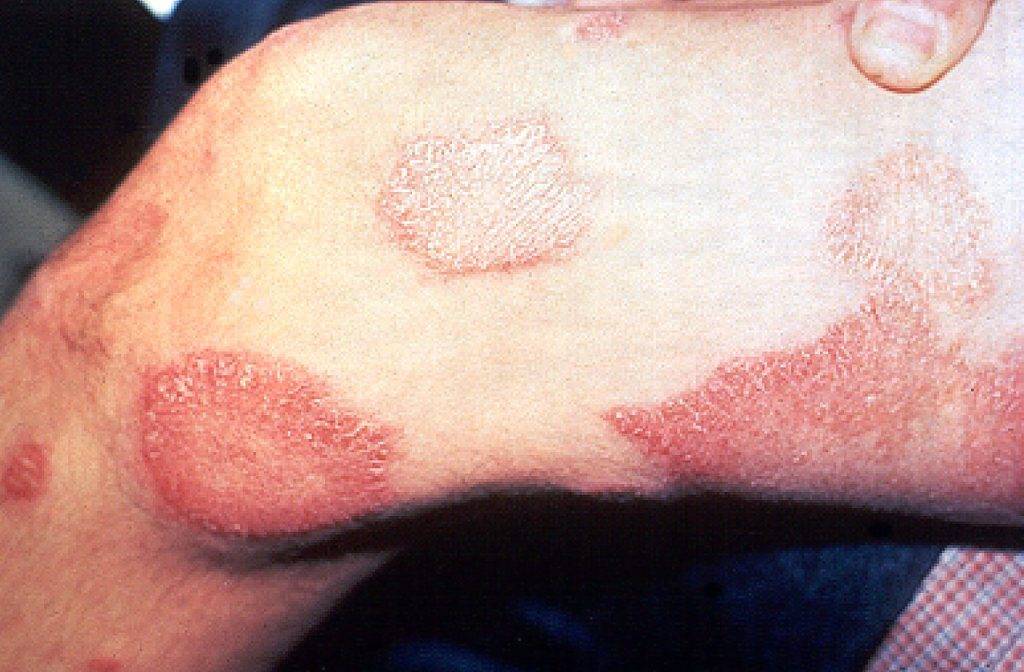
Nella forma tubercoloide le lesioni sono generalmente asimmetriche, come delle vere e proprie placche eritematose (Fig.3), non pruriginose le cui aree interessate sono a tratti insensibili al dolore per coinvolgimento dei nervi periferici sottostanti. Nella forma lepromatosa, in cui sono coinvolti altri distretti anatomici come i testicoli, i reni o il naso, le lesioni si presentano con aspetto nodulare di forma simmetrica. In quest’ultima il coinvolgimento del sistema nervoso con interesse dei nervi periferici è molto più grave rispetto alla tubercolare, con vaste zone caratterizzate da una maggiore e totale insensibilità. La cute tende a divenire ispessita e rugosa con alterazioni a carico inoltre delle orecchie, del naso, delle sopracciglia.
Esiste anche un’altra forma della patologia conosciuta come borderline, in cui sono presenti le manifestazioni cliniche sia della manifestazione tubercolare sia della lepromatosa.
Le complicanze della Malattia di Hansen derivano principalmente dal coinvolgimento del sistema nervoso, con peggioramento della neuropatia periferica (polineuropatia sensitiva) a cui consegue perdita totale della sensibilità, con incapacità da parte del paziente di percepire qualsiasi tipo di dolore: in questo modo, i soggetti possono tagliarsi, ustionarsi, in modo del tutto inconsapevole con risultati anche molto gravi, come la perdita delle dita (Fig.4).

Nella forma lepromatosa, come accennato in precedenza, è possibile avere una manifestazione disseminata della sintomatologia, a carico ad esempio degli occhi con insensibilità corneale e glaucoma, dei reni con amiloidosi e insufficienza renale e nell’uomo con coinvolgimento dei testicoli e riduzione di testosterone con problemi di infertilità.
Reazioni lebbrose
Infine, qualsiasi sia la tipologia della Malattia di Hansen, il sistema immunitario del paziente può produrre due reazioni infiammatorie, conosciute come reazioni lebbrose: le reazioni di tipo 1, causate da un aumento della risposta cellulo-mediata, che se non trattate in maniera tempestiva possono causare un importante danno ai nervi le cui lesioni, come quelle della cute, subiscono una ulteriore infiammazione. In queste reazioni i nervi periferici possono andare incontro inoltre ad un massivo edema ed aggravamento della funzione nervosa; le reazioni di tipo 2, conosciute come reazioni sistemiche a cui conseguono vasculiti e fenomeni generalizzati come linfoadenite, orchite, artrite e glomerulonefrite, probabilmente a causa di deposizione di immunocomplessi o per una eccessiva risposta dei linfociti T-helper, anche se il meccanismo non è ancora del tutto chiaro.
Epidemiologia
La maggior parte dei casi di lebbra, secondo i dati concessi dai diversi Paesi e rilevati dalla World Health Organization, è stata riscontrata al 2020 principalmente in Africa (es. Etiopia, Repubblica Democratica del Congo, Nigeria) e nel sud-est asiatico. Inoltre, è stata segnalata una importante quota di casi in Brasile, India e Indonesia. Doveroso ricordare come, in seguito all’enorme impegno dell’Organizzazione Mondiale della Sanità, il numero dei casi dagli anni ’80 sia drasticamente diminuito. L’OMS, infatti, secondo la strategia Enhanced global strategy for further reducing the disease burden due to leprosy, ha tracciato la strada per eliminare la lebbra come problema di sanità pubblica, supportando i paesi in cui è ancora endemica a seguire questi protocolli. I punti cardine di questa strategia sono l’individuazione precoce dei casi, il tempestivo accesso e completamento delle terapie (polichemioterapie), cercando di assicurare, con servizi sanitari integrati, un elevato standard di cura.
Diagnosi
La diagnosi definitiva della Malattia di Hansen prevede la ricerca di micobatteri acido alcol resistenti su biopsie cutanee di tessuti infetti, attraverso l’esame microscopico – previa colorazione di Ziehl – Neelsen) del raschiato cutaneo delle stesse lesioni, una volta giunto in laboratorio secondo le corrette modalità di prelievo e trasporto. Le biopsie devono essere prelevate da noduli, macule o papule impiegando generalmente la tecnica slit smear, prelevando il tessuto da sei siti (es. lobi delle orecchie, gomiti, arti inferiori) e quantificando il numero dei bacilli secondo un indice batteriologico da 1 a 6, dopo aver esaminato al microscopio ad immersione 100 campi.
Test strumentali e di laboratorio
Il test di laboratorio gold standard per la diagnosi di lebbra è senza dubbio la biopsia cutanea a cui segue l’esame microscopico per la ricerca dei bacilli. Gli esami bioumorali (emocromo, chimica clinica) possono essere di supporto ma non sono utili nella diagnosi eziologica; è possibile un quadro di alterazione degli indici infiammatori – aspecifici – quali VES (velocità di eritrosedimentazione) e proteina C reattiva, e nella forma lepromatosa non è raro il riscontro di ipergammaglobulinemia. Gli anticorpi IgM contro il M. leprae sono specifici ma non hanno una elevata sensibilità e possono essere presenti anche in infezioni del tutto asintomatiche.
Ulteriori test strumentali di supporto riguardano il test dell’istamina, il test della pilocarpina e l’intradermoreazione di Mitsuda-Hayashi, simile a quella di Mantoux per il bacillo della tubercolosi.
Terapia
La messa a punto di una terapia precoce è essenziale per ridurre la compromissione nervosa. La terapia farmacologia è spesso una associazione di più farmaci come il dapsone, la rifampicina e la clofazimina. In determinati casi viene utilizzata anche una terapia antibiotica di mantenimento a vita. L’utilizzo di terapie antibiotiche che potrebbero essere soggette a piccole modifiche durante il corso della vita sono di aiuto nell’arrestare la progressione della malattia, ma qualora sia presente già un danno ai nervi, questo non può andare incontro a guarigione. A tal proposito, sia la diagnosi che il tempestivo trattamento farmacologico sono fondamentali, mentre la migliore prevenzione si basa sull’evitare il contatto con le secrezioni e le lesioni delle persone infette.
Priscilla Caputi
Fonti
- Moroni M., Antinori S., Mastroianni C. Manuale di Malattie Infettive. Edra, 2020.
- Kenneth J. Ryan, C. George Ray. Sherris, Microbiologia Medica. The McGraw Hill Companies, 2017. Edizioni Mediche Scientifiche Internazionali.
- Borgia G., Gentile I., Coppola N., Battista Gaeta G. Malattie infettive e tropicali. Edizioni Idelson Gnocchi, 2020.
- Faber, W. R., Menke, H., Rutten, V., & Pieters, T. (2021). Lepra Bubalorum, a potential reservoir of M. leprae. Frontiers in Microbiology, 3761.
- Belotti, N. C. U., Nardi, S. M. T., Paschoal, V. D. A., Montanha, J. O. M., Pedro, H. D. S. P., & Gazetta, C. E. (2021). Laboratory diagnosis of leprosy: Two staining methods from bacilloscopy and rapid ml flow test. International Journal of Mycobacteriology, 10(4), 393.
- Banerjee, S., Biswas, N., Kanti Das, N., Sil, A., Ghosh, P., Hasanoor Raja, A. H., … & Bhattacharya, B. (2011). Diagnosing leprosy: revisiting the role of the slit‐skin smear with critical analysis of the applicability of polymerase chain reaction in diagnosis. International journal of dermatology, 50(12), 1522-1527.
- Han, X. Y., Sizer, K. C., Velarde‐Félix, J. S., Frias‐Castro, L. O., & Vargas‐Ocampo, F. (2012). The leprosy agents Mycobacterium lepromatosis and Mycobacterium leprae in Mexico. International journal of dermatology, 51(8), 952-959.
- Yasmin, H., Varghese, P. M., Bhakta, S., & Kishore, U. (2021). Pathogenesis and Host Immune Response in Leprosy. In Microbial Pathogenesis (pp. 155-177). Springer, Cham.
- https://web.archive.org/web/20051031233242/http://www.cdc.gov/ncidod/dbmd/diseaseinfo/hansens_t.htm
- https://www.msdmanuals.com/it-it/professionale/malattie-infettive/micobatteri/lebbra
- https://www.hrsa.gov/hansens-disease/index.html
- https://www.who.int/data/gho/data/themes/neglected-tropical-diseases
- https://www.who.int/en/news-room/fact-sheets/detail/leprosy
- https://www.microbiologiaitalia.it/batteriologia/lebbra-un-flagello-non-solo-umano/
- https://www.microbiologiaitalia.it/guru-della-microbiologia/gerhard-henrik-armauer-hansen/
- https://www.microbiologiaitalia.it/didattica/tessuto-nervoso/
- https://www.microbiologiaitalia.it/batteriologia/mycobacterium-tuberculosis/
- https://www.microbiologiaitalia.it/microscopia/colorazione-di-ziehl-neelsen-carbolfucsina-a-caldo/
- https://www.epicentro.iss.it/infettive/giornata-mondiale-malattie-tropicali-neglette-2021
- https://www.who.int/data/gho/data/indicators/indicator-details/GHO/number-of-new-leprosy-cases
- https://apps.who.int/iris/handle/10665/205004
Crediti immagini
- Immagine in evidenza: Microfotografia del Mycobacterium leprae da lesione cutanea – https://it.wikipedia.org/wiki/Mycobacterium_leprae e Centers for Disease Control and Prevention‘s
- Figura 1: https://commons.wikimedia.org/wiki/File:Gerhard_Henrik_Armauer_Hansen2.jpg
- Fig.2: https://it.wikipedia.org/wiki/Lebbra#/media/File:Leprosy.jpg
- Fig.3: https://it.wikipedia.org/wiki/Lebbra#/media/File:Leprosy_thigh_demarcated_cutaneous_lesions.jpg
- Fig.4: https://www.microbiologiaitalia.it/batteriologia/lebbra-un-flagello-non-solo-umano/
1 commento su “Lebbra – Malattia di Hansen”